梅毒
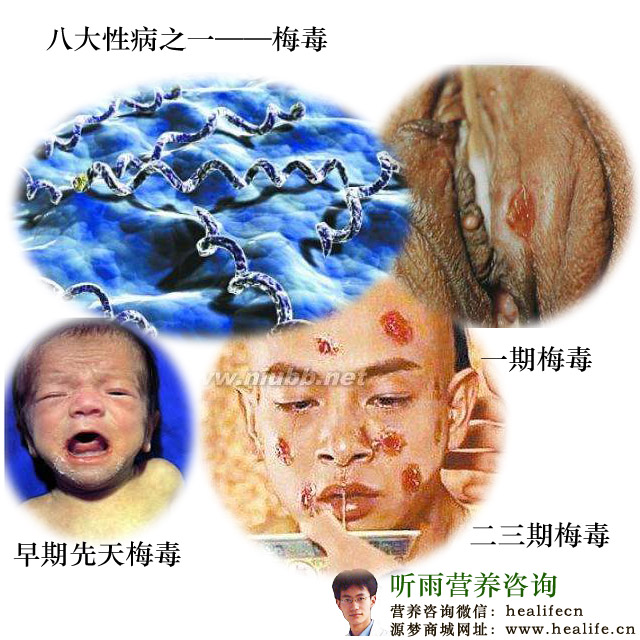
梅毒(syphilis)是由梅毒螺旋体(Treponema pallidum,TP)引起的一种慢性传染病,主要通过性接触和血液传播。本病危害性极大,可侵犯全身各组织器官,或通过胎盘传播引起流产、早产、死产和胎传梅毒。
【病因和发病机制】 TP通常不易着色,故又称苍白螺旋体,由8~14个整齐规则、固定不变、折光性强的螺旋构成,长4~14μm,宽0.2μm,可以旋转、蛇行、伸缩3种方式缓慢、规律运动。TP人工培养困难,一般接种于家兔睾丸进行保存及传代。TP系厌氧微生物,离开人体不易生存,煮沸、干燥、日光、肥皂水和普通消毒剂均可迅速将其杀灭,但其耐寒力强,4℃可存活3天,-78℃保存数年仍具有传染性。未收录医院皮肤科周玉杰
TP表面的粘多糖酶可能与其致病性有关。TP对皮肤、主动脉、眼、胎盘、脐带等富含粘多糖的组织有较高的亲和力,可籍其粘多糖酶吸附到上述组织细胞表面,分解粘多糖造成组织血管塌陷、血供受阻,继而导致管腔闭塞性动脉内膜炎、动脉周围炎,出现坏死、溃疡等病变。
TP含有很多抗原物质,多数为非特异性(如心磷脂),仅少数为特异性(如TP抗原)。非特异性抗体(如心磷脂抗体)在早期梅毒患者经充分治疗后滴度可逐渐下降直至完全消失,当病情复发或再感染后可由阴转阳或滴度逐渐上升,少数患者可出现血清固定,即治疗6~9个月后滴度无明显下降或2年后血清仍未转阴;特异性抗体(即抗TP抗体)对机体无保护作用,在血清中可长期甚至终生存在。
【传播途径】 梅毒的唯一传染源是梅毒患者,患者的皮损、血液、精液、乳汁和唾液中均有螺旋体存在。其常见传染途径有以下几种:
1.性接触传染 约95%患者通过性接触由皮肤黏膜微小破损传染。未经治疗的患者在感染后1~2年内具有强传染性,随着病期延长,传染性越来越小,感染4年以上的患者基本无传染性。
2.垂直传播 在妊娠4个月后TP可通过胎盘及脐静脉由母体传染给胎儿,可引起流产、早产、死产或胎传梅毒,其传染性随病期延长而逐渐减弱,未经治疗的一期、早期潜伏和晚期潜伏梅毒孕妇垂直传播的几率分别为70%~100%、40%、10%。分娩过程中新生儿通过产道时也可于头部、肩部擦伤处发生接触性感染。
3.其他途径 冷藏3天以内的梅毒患者血液具有传染性,输入此种血液可发生感染;少数患者可经医源性途径、接吻、握手、哺乳或接触污染衣物、用具而感染。
【梅毒的临床分型与分期】 根据传染途径的不同可分为获得性(后天)梅毒和胎传(先天)梅毒;根据病程的不同又可分为早期梅毒和晚期梅毒。一般病程越长,传染性越小,但对患者的危害越大。
【临床表现】
一、获得性梅毒
(一)一期梅毒(primary syphilis) 主要表现为硬下疳和硬化性淋巴结炎,一般无全身症状。
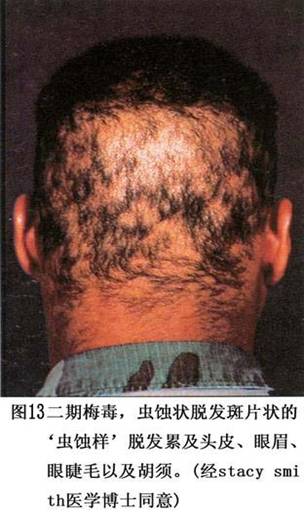
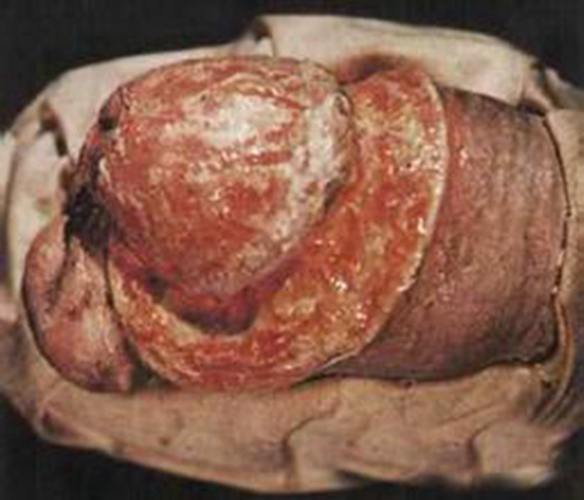
1.硬下疳(chancre) 由TP在侵入部位引起的无痛性炎症反应。主要发生在外生殖器(90%),男性多见于阴茎冠状沟、龟头、包皮及系带,女性多见于大小阴唇、阴唇系带、会阴及宫颈,发生于生殖器外者少见,后者易被漏诊或误诊。典型的硬下疳初起为小片红斑,迅速发展为无痛性炎性丘疹,数天内丘疹扩大形成硬结,表面发生坏死形成单个直径为1~2cm、圆形或椭圆形无痛性溃疡,境界清楚,周边水肿并隆起,基底呈肉红色,触之具有软骨样硬度,表面清洁,上有浆液性分泌物,内含大量的TP,传染性极强。未治疗的硬下疳可持续3~4周,治疗者在1~2周后消退,消退后遗留暗红色表浅性瘢痕或色素沉着。
2.硬化性淋巴结炎(sclerolymphadenitis syphilitica) 于硬下疳出现1~2周后出现。常累及单侧腹股沟或患处附近淋巴结,呈质地较硬的隆起,表面无红肿破溃,一般不痛。消退常需要数月。淋巴结穿刺检查可见大量的TP。
(二)二期梅毒(secondary syphilis) 一期梅毒未经治疗或治疗不彻底,TP由淋巴系统进入血液循环形成菌血症播散全身,引起皮肤黏膜及系统性损害,称二期梅毒。常发生于硬下疳消退3~4周后(感染9~12周后),少数可与硬下疳同时出现。
1.皮肤黏膜损害
(1)梅毒疹:常呈泛发性、对称性分布,皮损内含有大量TP,传染性强,不经治疗一般持续数周可自行消退。梅毒疹呈多形性,但单个患者在一定时期常以一种类型皮损为主。斑疹性梅毒疹(玫瑰疹)常为最早出现的皮损,表现为玫瑰色或褐红色、圆形或椭圆形斑疹梅毒,直径1~2cm,压之褪色,皮损数目多,互不融合,好发于躯干及四肢近端;丘疹性梅毒疹出现稍晚,表现为针帽至核桃大小、肉红色或铜红色的丘疹或结节,质地坚实,表面光滑或被覆有粘着性鳞屑,好发于面、躯干和四肢屈侧;脓疱性梅毒疹多见于身体衰弱者,表现为潮红基底上的脓疱,表面有浅表或深在性溃疡,愈后可留瘢痕。
掌跖部位梅毒疹表现为绿豆至黄豆大小、铜红色、浸润性斑疹或斑丘疹,常有领圈样脱屑,互不融合,具有一定特征性。
(2)扁平湿疣(condyloma latum):好发于肛周、外生殖器、会阴、腹股沟及股内侧等部位。皮损初起为表面湿润的扁平丘疹,随后扩大或融合成直径1~3cm大小的扁平斑块,边缘整齐或呈分叶状,基底宽而无蒂,周围暗红色浸润,表面糜烂,少量渗液。皮损内含大量TP,传染性强。
(3)梅毒性秃发(syphilitic alopecia):由TP侵犯毛囊造成毛发区血供不足所致。表现为局限性或弥漫性脱发,呈虫蚀状,头发稀疏,长短不齐,可累及长毛和短毛;秃发非永久性,及时治疗后毛发可以再生。
(4)黏膜损害:多见于口腔、舌、咽、喉或生殖器黏膜。损害表现为一处或多处境界清楚的红斑、水肿、糜烂,表面可覆有灰白色膜状物。
2.骨关节损害 TP侵犯骨骼系统可引起骨膜炎、关节炎、骨炎、骨髓炎、腱鞘炎或滑囊炎。骨膜炎最常见,多发生于长骨,表现为骨膜轻度增厚,压痛明显,夜间加重;关节炎常见于肩、肘、膝、髋及踝等处关节,且多为对称性,表现为关节腔积液、关节肿胀、压痛、酸痛,症状夜重昼轻。
3.眼损害 包括虹膜炎、虹膜睫状体炎、脉络膜炎、视网膜炎、视神经炎、角膜炎、间质性角膜炎及葡萄膜炎,均可引起视力损害。
4.神经损害 主要有无症状神经梅毒、梅毒性脑膜炎、脑血管梅毒。无症状神经梅毒仅有脑脊液异常;梅毒性脑膜炎可引起高颅压症状、脑神经麻痹等;脑血管梅毒常与梅毒性脑膜炎并存,主要侵犯脑动脉造成管壁增厚、狭窄,出现血供不足的症状。
5.多发性硬化性淋巴结炎(polysclerolymphadenitis syphilitica) 发生率为50%~80%,表现为全身淋巴结无痛性肿大。

6.内脏梅毒 此病变少见,可引起肝炎、胆管周围炎、肾病和胃肠道病变等。
二期早发梅毒未经治疗或治疗不当,经2~3个月可自行消退。患者免疫力降低可导致二期复发梅毒,皮损较大,数目较少,破坏性大。
(三)三期梅毒(tertiary syphilis) 早期梅毒未经治疗或治疗不充分,经过3~4年(最早2年,最晚20年),有40%患者发生三期梅毒。
1.皮肤黏膜损害 主要为结节性梅毒疹和梅毒性树胶肿,近关节结节少见。
(1)结节性梅毒疹(nodular syphilid):好发于头面部、肩部、背部及四肢伸侧。皮损为直径0.2~1cm,呈簇集排列的铜红色浸润性结节,表面光滑,也可被覆粘着性鳞屑或顶端坏死形成溃疡,新旧皮损可此起彼伏,迁延数年,呈簇集状、环状、匍行奇异状分布或融合成凹凸不平的大结节;无自觉症状。
(2)梅毒性树胶肿(syphilitic gumma):又称为梅毒瘤,是三期梅毒的标志,也是破坏性最大的一种皮损。多累及小腿,少数发生于骨骼、口腔、上呼吸道黏膜及内脏。小腿皮损初起常为单发的无痛性皮下结节,逐渐增大,中央逐渐软化、破溃形成直径2~10cm的穿凿状溃疡,呈肾形或马蹄形,境界清楚,边缘锐利,基底表面有粘稠树胶状分泌物渗出,愈后形成萎缩性瘢痕。黏膜损害也表现为坏死、溃疡,并在不同部位出现相应临床表现(如口腔黏膜损害导致发音及进食困难,眼部黏膜损害导致眼痛、视力障碍、阿-罗(Argyll-Robertson)瞳孔甚至失明等)。
2.骨梅毒 发生率仅次于皮肤黏膜损害。最常见是长骨的骨膜炎,表现为骨骼疼痛、骨膜增生,胫骨受累后形成佩刀胫;骨髓炎、骨炎及关节炎可导致病理性骨折、骨穿孔、关节畸型等。
3.眼梅毒 表现类似于二期梅毒眼损害。
4.心血管梅毒 发生率为10%,多在感染10~30年后发生。临床可表现为单纯性梅毒性主动脉炎、梅毒性主动脉瓣关闭不全、梅毒性冠状动脉狭窄或阻塞、梅毒性主动脉瘤以及心肌梅毒树胶肿等。
5.神经梅毒 发生率为10%,多在感染3~20年后发生。主要类型有无症状神经梅毒、脊髓痨、麻痹性痴呆、脑(脊髓)膜血管型神经梅毒等。
二、先天性梅毒
先天梅毒分为早期先天梅毒、晚期先天梅毒和先天潜伏梅毒,特点是不发生硬下疳,早期病变较后天梅毒重,骨骼及感觉器官受累多而心血管受累少。
(一)早期先天梅毒(early congenital syphilis) 患儿常早产,发育营养差、消瘦、脱水、皮肤松弛,貌似老人,哭声低弱嘶哑,躁动不安。
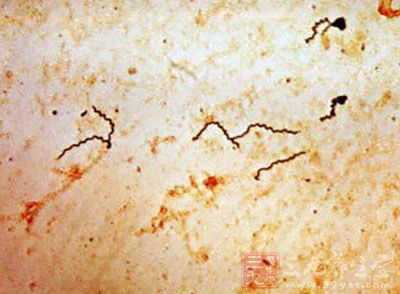
1.皮肤黏膜损害 多在出生3周后出现,少数出生时即有,皮损与二期获得性梅毒相似。口周及肛周常形成皲裂,愈后遗留放射状瘢痕,具有特征性。
2.梅毒性鼻炎(syphilitic rhinitis) 多在出生后1~2月内发生。初期为鼻黏膜卡他症状,病情加剧后鼻黏膜可出现溃疡,排出血性粘稠分泌物,堵塞鼻孔造成呼吸、吸吮困难,严重者可导致鼻中隔穿孔、鼻梁塌陷,形成鞍鼻。
3.骨梅毒 较常见,可表现为骨软骨炎、骨髓炎、骨膜炎及梅毒性指炎等,引起肢体疼痛、不能活动,状如肢体麻痹,称梅毒性假瘫。
此外常有全身淋巴结肿大、肝脾肿大、肾病综合征、脑膜炎、血液系统损害等表现。
(二)晚期先天梅毒(late congenital syphilis) 一般5~8岁发病,到13~14岁才相继出现多种表现,以角膜炎、骨损害和神经系统损害常见,心血管梅毒罕见。
1.皮肤黏膜梅毒 发病率低,以树胶肿多见,好发于硬腭、鼻中隔黏膜,可引起上腭、鼻中隔穿孔和鞍鼻。
2.眼梅毒 约90%为间质性角膜炎,初起为明显的角膜周围炎,继之出现特征性弥漫性角膜混浊,反复发作可导致永久性病变,引起失明。
3.骨梅毒 骨膜炎多见,可形成佩刀胫和Clutton关节(较罕见,表现为双侧膝关节无痛性肿胀、轻度强直及关节腔积液)。
4.神经梅毒 1/3~1/2患者发生无症状神经梅毒,常常延至青春期发病,以脑神经损害为主,尤其是听神经、视神经损害,少数出现幼年麻痹性痴呆、幼年脊髓痨等。
5.标志性损害 ①哈钦森齿(Hutchinson teeth):门齿游离缘呈半月形缺损,表面宽基底窄,牙齿排列稀疏不齐;②桑椹齿(mulberry molars):第一臼齿较小,其牙尖较低,且向中偏斜,形如桑椹;③胸锁关节增厚:胸骨与锁骨连接处发生骨疣所致;④实质性角膜炎;⑤神经性耳聋:多发生于学龄儿童,先有眩晕,随之丧失听力。哈钦森齿、神经性耳聋和间质性角膜炎合称哈钦森三联征。
三、潜伏梅毒
凡有梅毒感染史,无临床症状或临床症状已消失,除梅毒血清学阳性外无任何阳性体征,并且脑脊液检查正常者称为之潜伏梅毒(latent syphilis),其发生与机体免疫力较强或治疗暂时抑制TP有关。
【实验室检查】 可分为TP直接检查、梅毒血清试验(详见第六章)和脑脊液检查。脑脊液检查主要用于神经梅毒的诊断,包括白细胞计数、蛋白定量、VDRL、PCR和胶体金试验。脑脊液白细胞计数和总蛋白量的增加属非特异性变化,脑脊液VDRL试验是神经梅毒的可靠诊断依据。病情活动时脑脊液白细胞计数常增高(WBC>5个/mm3),因此脑脊液白细胞计数也常作为判断疗效的敏感指标。
【诊断和鉴别诊断】 由于梅毒的临床表现复杂多样,因此必须仔细询问病史、认真体格检查和反复实验室检查方可及早明确诊断。
一期梅毒的诊断主要根据接触史、潜伏期、典型临床表现梅毒,同时结合实验室检查(暗视野显微镜、镀银染色、吉姆萨染色或直接免疫荧光检查发现TP;梅毒血清试验早期阴性,后期阳性),应注意不可仅凭借一次梅毒血清学试验阴性结果排除梅毒。硬下疳应与软下疳、生殖器疱疹、固定性药疹和白塞病等进行鉴别。
二期梅毒的诊断主要根据接触史、典型临床表现(特别是皮肤黏膜损害),同时结合实验室检查(黏膜损害处发现TP;梅毒血清试验强阳性)。二期梅毒应与玫瑰糠疹、寻常型银屑病、病毒疹、股癣等进行鉴别。
晚期梅毒的诊断主要根据接触史、典型临床表现(包括结节性梅毒疹、梅毒性树胶肿、主动脉炎、主动脉瓣关闭不全、主动脉瘤、脊髓痨和麻痹性痴呆等),同时结合实验室检查(非TP抗原血清试验大多阳性、亦可阴性,TP抗原血清试验为阳性;典型组织病理表现等);神经梅毒脑脊液检查可见淋巴细胞≥10×106/L,蛋白量>50mg/dL,VDRL试验阳性。三期梅毒应与皮肤结核、麻风和皮肤肿瘤等进行鉴别。
先天性梅毒的诊断主要根据患儿母亲有梅毒病史,结合有典型临床表现和实验室检查(发现TP或梅毒血清试验阳性)。
【治疗】
1.常用的驱梅药物
(1)青霉素类:为首选药物,血清浓度达0.03 IU/ml即有杀灭TP的作用,但血清浓度必须稳定维持10天以上方可彻底清除体内的TP。常用苄星青霉素G、普鲁卡因水剂青霉素G、水剂青霉素G,心血管梅毒不用苄星青霉素G。
(2)头孢曲松钠:近年来证实为高效的抗TP药物,可作为青霉素过敏者优先选择的替代治疗药物。
(3)四环素类和红霉素类:疗效较青霉素差,通常作为青霉素过敏者的替代治疗药物。
2.治疗方案的选择
(1)早期梅毒:苄星青霉素G 240万U,分两侧臀部肌注,1次/周,连续2~3次;或普鲁卡因青霉素G 80万U/d肌注,连续10~15天。青霉素过敏者可选用头孢曲松钠1.0g/d静滴,连续10~14天,或连续口服四环素类药物(四环素2.0g/d;多烯环素200mg/d;美满霉素200mg/d)15天;或连续口服红霉素类药物(红霉素2.0g/d)15天。
(2)晚期梅毒:苄星青霉素G 240万U,分两侧臀部肌注,1次/周,连续3~4次;或普鲁卡因青霉素G 80万U/d肌注,连续20天。青霉素过敏者可用四环素类或红霉素类药物30天,剂量同上。
(3)心血管梅毒:应住院治疗,对于并发心衰者,应控制心衰后再进行驱梅治疗。为避免吉海反应,驱梅治疗前1天应开始口服泼尼松(20mg/d,分2次),连续3天。首先选用水剂青霉素G肌注,剂量第1天10万U,第2天20万U(分2次),第3天40万U(分2次);自第4天肌注普鲁卡因青霉素G 80万U/d,连续15天为1个疗程,共2个疗程,疗程间间歇2周。青霉素过敏者处理同上。
(4)神经梅毒:应住院治疗,为避免吉海反应,应口服泼尼松(同上)。首先选用水剂青霉素G 1200万~2400万U/d,分4~6次静滴,连续10~14天;继以苄星青霉素G 240万U肌注,1次/周,连续3次。或普鲁卡因青霉素G 240万U/d肌注,同时连续口服丙磺舒(2.0g/d,分4次)10~14天;继以苄星青霉素G 240万U肌注,1次/周,连续3次。青霉素过敏者处理同上。
(5)妊娠梅毒:根据孕妇梅毒的分期不同,采用相应的方案进行治疗,用法及用量与同期其他梅毒患者相同,但妊娠初3个月及妊娠末3个月各进行1个疗程。青霉素过敏者选用红霉素类药物口服。
(6)先天梅毒
1)早期先天梅毒:脑脊液异常者选用水剂青霉素G 10万~15万U/(kg.d),分2~3次静滴,连续10~14天;或普鲁卡因青霉素G 5万U/(kg.d)肌注,连续10~14天;脑脊液正常者选用苄星青霉素G 5万U/(kg.d)肌注。无条件检查脑脊液者按脑脊液异常者的方案进行治疗。
2)晚期先天梅毒:水剂青霉素G 20~30万U/(kg.d),分4~6次静滴,连续10~14日;或普鲁卡因青霉素G 5万U/(kg.d)肌注,连续10~14日为1个疗程,可用1~2个疗程。较大儿童的青霉素剂量不应该超过成人同期患者剂量。青霉素过敏者选用红霉素,10~15mg/(kg·d),分4次口服,连续30天。
【注意事项】
1.本病应及早、足量、规则治疗,尽可能避免心血管梅毒、神经梅毒及严重并发症的发生。
2.性伴同时接受治疗,并且治疗期间禁止性生活,避免再感染及引起他人感染。
3.治疗后应定期随访,进行体格检查、血清学检查及影像学检查以考察疗效。一般至少坚持3年,第1年内每3月复查1次,第2年内每半年复查1次,第3年在年末复查1次;神经梅毒同时每6个月进行脑脊液检查;妊娠梅毒经治疗在分娩前应每月复查1次;梅毒孕妇分娩出的婴儿,应在孕妇治疗后第1、2、3、6和12个月进行随访。
4.病程1年以上的患者、复发患者、血清固定患者及伴有视力、听力异常的患者均应接受脑脊液检查以了解是否存在神经梅毒。
5.复发患者应加倍量复治。
6.防治吉海反应 吉海反应系梅毒患者接受高效抗TP药物治疗后TP被迅速杀死并释放出大量异性蛋白,引起机体发生的急性变态反应。多在用药后数小时发生,表现为寒战、发热、头痛、呼吸加快、心动过速、全身不适及原发疾病加重,严重时心血管梅毒患者可发生主动脉破裂。泼尼松可用于预防吉海反应。心血管梅毒的治疗应从小剂量青霉素开始,逐渐增加剂量,直至第4天起按正常剂量治疗;治疗过程中如发生胸痛、心力衰竭加剧或心电图ST-T段变化较治疗前明显,则应暂停治疗。
/uploads/",@me) /}