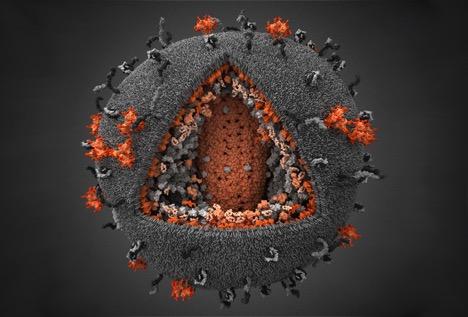
近日,美国研究人员领衔的科研团队鉴定出一种新型的HIV毒株,该毒株是全球最流行的艾滋病病毒HIV-1群M亚型组下的一个分支。
这也是人类进入21世纪以来首次发现新型HIV毒株。

HIV病毒,(英文全称Human Immunodeficiency Virus,中文译作人类免疫缺陷病毒),是造成人类免疫系统缺陷的一种病毒。
1981年,人类免疫缺陷病毒在美国首次发现。它是一种感染人类免疫系统细胞的病毒,属逆转录病毒的一种。它把人体免疫系统中最重要的CD4T淋巴细胞作为主要攻击目标,大量破坏该细胞,使人体丧失免疫功能。
如果不及时吃药治疗的话,在接下来的2-8年内,人体的免疫系统会遭到毁灭性破坏,因此外界的一点点病菌就可以致命。所以进入HIV病毒的发病期后,我们把这种由HIV病毒引起的疾病叫做获得性免疫缺乏综合症,英文全称Acquired Immune Deficiency Syndrome(AIDS),俗称艾滋病。
需要注意的一点是,感染 HIV艾滋病本身并不是致命的,真正导致艾滋病患者死亡的,是患者在疾病晚期由于免疫力极度低下从而并发的各种机会性感染(Opportunistic infections,OIs)和肿瘤。
然而,治疗HIV病毒感染的一大障碍是病毒的高遗传变异性,也就是说HIV不止一种类型。大体上可以将他们分为两种主要类型:HIV-1型和HIV-2型。而在这两种类型的内部,还可以继续划分为诸多种亚型。
相比之下,HIV-1比HIV-2亚型传染力更强,在没有接受治疗的情况下hiv病毒,HIV-1致死率更高。
而我们通常所说的HIV主要是指HIV-1型病毒。HIV-1可以分为3个亚型组:M亚型组、N亚型组和O亚型组。
其中,M亚型组,“M”代表主要即“Major”,这是迄今最常见的HIV类型,它感染了超过90%的艾滋病病例。它下面还包括A、 B、C、D、E、F、G、H、I、J和K共11个亚型。
相比之下,N亚型组和O亚型组的感染案例则非常罕见。截至2015年,已记录到的N组感染少于20例;而一项1997年的调查显示,常见于喀麦隆地区的O亚型组病毒感染不到2%。
最近新发现的HIV毒株就是属于HIV-1群M亚型组中的一种,被称为L亚型,是研究人员通过对45个国家的78000个样本进行分析后获得的。
不过,早在1983年和1990年研究人员就在刚果民主共和国发现了两株新型的HIV毒株,这两株毒株非常的不同寻常,于以往的发现的HIV毒株有着明显的不相匹配的地方。
2001年,科学家们收集到了第3株,其样本量很少,而且和之前的两个毒株非常相似。但由于当时的科技水平有限,无法通过基因测序来这其中的差别。
直到现在,随着基因测序技术的成熟,科学家才得以一窥这背后的秘密,绘制出了2001年HIV毒株的基因图谱,从而发现了这颗L亚型毒株。
但目前横亘在科学家面前的难题是,他们尚不清楚该HIV病毒的新变种会以什么样的形式进入传播媒介,以及目前的一些相应治疗艾滋病的手段是否对其有效。
再加之该新病毒隶属于最常见的HIV类型,因此有人担忧会引发恐慌。

但事实是没必要,也没理由感到恐慌。
美国国家过敏与传染病研究所(National Institute of Allergy and Infectious Diseases)主任福奇(Anthony Fauci)表示,对于该新毒株,民众不用过于紧张,“没有理由恐慌,甚至一点也不用担心,没有多少人感染这种病毒,它只是一个例外”。
并且他强调现阶段对艾滋病的治疗方法,同样适用于新型毒株,它只是替艾滋病病毒的演变提供了重要线索。
上海市公共卫生临床中心党委书记复旦大学附属华山医院感染病科主任医师卢洪洲在接受界面新闻采访时也表达了同样的观点,他解释道,新的亚型的发现是科学家们多年努力的成果,此次使用的二代基因测序技术已经很成熟了。此次基因测序的序列分析在HIV流行病学和研究疫苗上是有一定的意义,但临床上的主要流行亚型还是以HIV-1M组为主。
对于是否会带来大规模传播的担忧,卢教授表示现有的治疗手段对这个亚型也是有效的,“这个毒株的相应数据缺乏佐证了它的稀少,这证明它并不是临床上的主流毒株,因此没必要恐慌。”
况且如今,人类已经在治疗艾滋病上取得了重大突破。
目前,艾滋病患者的主要治疗方法是大名鼎鼎的鸡尾酒疗法,它是由华裔科学家何大一教授提出的抗逆转录病毒治疗。
该方法通过三种或三种以上的抗病毒药物联合使用来治疗艾滋病,可以减少单一用药产生的抗药性,最大限度地抑制病毒的复制,使被破坏的机体免疫功能部分甚至全部恢复,从而延缓病程进展,使其成为一种可控制的慢性疾病。
但是,部分HIV感染细胞在宿主体内是保持静止状态的,暂时不产生新的HIV病毒,因此药物无法对它们起作用。而这些所谓的潜伏性的病毒储存库却遍布全身,就犹如一个定时炸弹,随时都有可能引爆。所以,如何激活、如何清除病毒储存库就成了研究HIV病毒治疗的热门方向。
CAR-T细胞,是近年的一项突破性免疫疗法,在血液肿瘤的治疗上已表现出良好的效果。它在治疗艾滋病方面同样潜力巨大,新型CAR-T细胞可清除体内97%受HIV感染细胞。
《科学》子刊Science Translational Medicine不久前上线的一篇论文中,一支产研结合的科学团队展示了他们设计的一种新型CAR-T细胞,在人源小鼠模型中,可以将受HIV感染的细胞近乎100%清除!这一令人振奋的结果展示了用增强免疫疗法治疗艾滋病的潜在前景。
从CAR-T细胞的原理来讲,这是一种经过基因工程改造的T淋巴细胞,导入的基因可以编码特定的嵌合抗原受体(CAR),识别肿瘤细胞表面的标志物,进而将其消灭。像受HIV感染的免疫细胞同样有其表面特征,主要是CD4分子。因此,有科学家想到,制造出以CD4受体为靶点的CAR-T细胞,可以清除受感染的免疫细胞。
在治疗艾滋病中,最被看好的可能还是基因编辑疗法。
10月25日,北京大学官方微信公众号发文称,北大教授邓宏魁把基因编辑变成了可以治疗艾滋病的工具。这标志着世界首例通过基因编辑干细胞移植艾滋病和白血病患者的案例由我国科学家完成了!
在这之前,邓宏魁研究团队把这一成果发表在《新英格兰医学杂志》上,论文题为《利用CRISPR基因编辑的成体造血干细胞在患有艾滋病合并急性淋巴细胞白血病患者中的长期重建》。
1996年,艾滋病领域研究取得了里程碑式进展,HIV入侵T细胞的主要共受体CCR5被发现,北大教授邓宏魁是主要发现者之一。随后的研究发现,CCR5基因呈缺陷型(CCR5-Δ32)的人群不会被R5嗜性HIV病毒感染。
新研究的发表意味着中国科研人员建立了基于CRISPR在人成体造血干细胞上进行CCR5基因编辑的技术体系,实现了经基因编辑后的成体造血干细胞在人体内长期稳定的造血系统重建,同时,在成体造血干细胞上的基因编辑并不会对其他组织器官及生殖系统产生影响。
这意味着人类又找到了治疗艾滋病的新方法,使我们在治愈这一疾病的路上又向前迈近了一步。
但无论医疗水平、科学技术如何进步,我们对于艾滋病的防范依然不可掉以轻心,它依然是目前人类疾病中无法完全攻克的一大难题。
HIV的流行呈世界性分布,非洲为HIV的发源地和重灾区,欧洲和美洲也为主要流行区,近年HIV在亚洲的流行呈高速增长的趋势。截至2015 年底,我国共报告现存活 HIV感染者/AIDS 病人577,423 例,报告死亡182,882例,因艾滋病而死亡的病例数已连续多年位居国家法定传染病直报系统的首位。
并且,根据中疾控今年8月发布的新数据显示,每年约3000例学生感染艾滋病 年龄分布在15到24岁。艾滋病感染有向年轻化甚至是低龄化倾斜的趋势,让人深感担忧。
因此hiv病毒,预防和治疗艾滋病,已不仅仅是挽救个人生命的问题,而是关系到民族安危的大事。
本文参考:
淡蓝公益:《震惊!HIV病毒竟然不止一种类型?!》
学术经纬:《《科学》子刊:肿瘤免疫疗法治疗艾滋病,新型CAR-T细胞可清除体内97%受感染细胞》
1个抗体:《香港大学陈志伟组在JCI上发表文章关于双特异性抗体在人源化小鼠实验中消除HIV-1感染》
/uploads/",@me) /}