图片来自微博
其实,在此之前,已经有两名男性艾滋病患者接受了相关疗法,并成功治愈艾滋病。他们分别被称为“柏林病人”和“伦敦病人”。
柏林病人
2007 年,身患白血病与艾滋病的白人男性布朗在接受针对白血病的干细胞移植手术时,研究人员在众多血液样本中找到携带CCR5突变基因的捐赠者。手术后,不仅治好了白血病,布朗体内的艾滋病病毒(HIV病毒)也彻底消失了。

伦敦病人
2019年,一名拉丁裔男性患有艾滋病、霍奇金淋巴瘤。研究人员复制了柏林病人的疗法,接受了一名CCR5基因突变捐赠者的干细胞。在移植手术的16个月后,患者停止服用抗HIV病毒的药物,血液中的HIV病毒被彻底清除。
纽约病人
第3例患者为中年混血女性,于2013年6月被诊断出患有艾滋病,2017年3月她又被诊断出患有急性骨髓性白血病。当她接受了CCR532基因突变的脐带血干细胞移植术后100天,她的白血病和艾滋病同样好转了。
在移植后37个月,她停止了抗病毒药物治疗,且停止治疗后长达14个月内,该患者体内依然没有检测到HIV病毒,也就是干细胞移植实现了该艾滋病患者的长期缓解。
回顾这三例被“治愈”的患者案例,不难发现他们都有一个共同点:同时患者有艾滋病和血癌(白血病和淋巴癌)。
这到底是不是一种巧合呢?
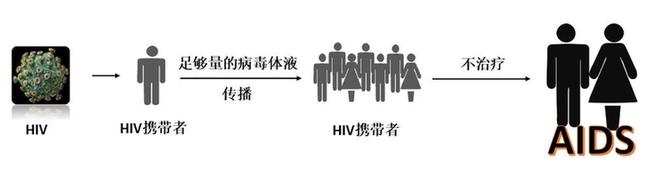
艾滋病是获得性免疫缺陷综合征的简称,是由HIV病毒引起的一种免疫缺陷综合症,危害性极大并且具有传染性。
HIV病毒在自然环境中,只能存活数小时,因此它必须在人体找到宿主细胞。

HIV病毒在人体中会先识别出CCR5这一基因段落,然后入侵免疫细胞完成逆转录复制等过程,产生新的病毒并大量繁殖,攻击人体免疫系统,使人体丧失免疫功能,抵抗力极度下降。所以被感染的患者容易出现多种感染、恶性肿瘤以至全身衰竭而死亡的情况。
CCR5基因突变后,HIV病毒无法识别并入侵,因此具备这种基因缺陷的人,能对艾滋病免疫。上述三例患者,就是接受了CCR5基因突变的干细胞移植,使得HIV病毒无法找到宿主细胞,因而获得“治愈”。

是否所有艾滋病患者都适用这种疗法?
答案是否定的。先不论这种治疗方案需要多少费用,仅在适用性上,干细胞移植手术的范围就很狭窄。

首先,具有天然携带CCR5突变基因的人极少。仅有1%~3%的欧洲人可能发生CCR532基因突变,亚洲人发生的几率更低。就算这部分人群都捐出了骨髓,符合患者所需的骨髓干细胞适配的人,也难以覆盖全球数量高达3700多万感染人群。
其次,之前接受手术并且成功“治愈”的艾滋病患者都同时患有血癌(白血病和淋巴癌),且患者在接受造血干细胞移植之前需要使用化疗和药物摧毁自身的免疫系统。如果单纯为了治疗艾滋病就给当事人移植骨髓,这相当于换了一个免疫系统,而原本的免疫系统可能因此产生严重的排斥反应治愈艾滋病,10%~30%的患者根本熬不过这一关。
其实,我们目前所看到的只是研究团队中成功的个例,虽然这些案例为艾滋病的治疗提供了很好的思路,但更多同时患有艾滋病和血癌的患者接受了同样的治疗却没有被人瞩目。
“柏林病人”布朗也只是当时的1/7,接受了和他一样治疗方案的病人,有的复发了,有的去世了;“伦敦病人”在移植手术后产生了排斥反应,最终挺了过来成为研究对象中1/40的“幸运儿”。实现艾滋病患者全“治愈”的道路治愈艾滋病,任重而道远。
参考资料:
[1]世界艾滋病日[J].临床研究,2018,26(12):2.
[2]向由.治愈艾滋病的二度“奇迹”[J].看世界,2019(06):78-80.
[3]张文燕.神奇的AIDS“治愈”疗法[J].中国医院院长,2011(02):32.
[4]殷莉,饶进.艾滋病并发急性髓系白血病一例并文献复习[J].临床合理用药杂志,2014,7(36):74-75.
编辑 | 朱珠 袁婉
/uploads/",@me) /}